2018年3月1日 第9号
2月13日、ブリティッシュ・コロンビア州リッチモンド市内のJTBインターナショナル・カナダ社で日加商工会議所主催による講演会『肺を知ろう。--肺疾患の診断・治療・予防--』(メディアスポンサー:バンクーバー新報)が開かれた。
講師は日本で肺の専門医として第一線で活躍している栗原正利医学博士。日本とカナダの医療制度の違いや加齢現象、年齢とともに機能が衰え、一度壊れたら元に戻らない肺について説明し、参加者約60人が聞き入った。

(左から)日加商工会議所理事のユウジ・マトソンさん、舘澤利典さん、ゲーリー・マトソンさん、栗原正利医学博士、日加商工会議所理事長のアダムス弘美さん、同理事のケーシー・ワカバヤシさん
音楽セラピーも
栗原正利医学博士は毎月25回の手術を行う呼吸器外科医で、肺の第一人者。NHKの健康情報番組『きょうの健康』に出演するなど、わかりやすい説明に定評がある。バンクーバーでの講演は2011年(桜楓会主催)に続き2回目。 友人の大竹加代さんによると、栗原医師が勤務する玉川病院では年に数回音楽セラピーをしている。ハーピストの娘さん(大竹美弥さん・大竹香織さん)も演奏したことから「患者さんの反応がてきめんで、音楽の素晴らしさをいつも痛感しております」と話す。
日本とカナダの医療
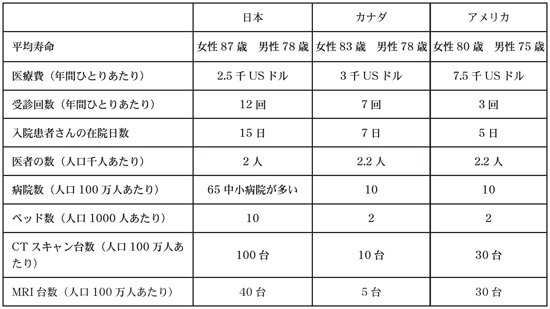
アメリカは医学が発達して研究も進み経済状態もいい割りにそれが反映されておらず、平均寿命が短いことがわかります。またアメリカは医療費が高く、ドラッグストアーが発達していますので、受診するよりも薬を買って治してしまう傾向にあるようです。
入院に関しては、日本はしっかり治して元気になるまで入院するというしくみです。
日本では中小の病院にCTやMRIがあり、その場で検査して診断し、早期発見することができます。日本は定期健診が盛んですので、癌でも初期のうちに発見して治療します。CT製造5メーカーのうち2社(日立と東芝)が日本だということもCTが多い理由です。
加齢現象とは何か
物忘れがひどくなった、目がかすむ、ひがみっぽくなった、疲れやすい、怒りっぽくなった、動くと息切れがする、肩こりや腰・ひざが痛い、トイレが近い、勘違いが増えた、などが加齢現象です。
視力には動体視力と静止視力があり、年齢とともに動体視力(ものが動いているときの視力)が下がっていきます。40代後半のイチロー選手の場合、速く動くボールを見て打つことができることを考えると、私の想像ですが、恐らくスマホも携帯もパソコンもやっていないのではないかと思います。
年齢とともに周波数の高い音が聞こえなくなりますが、低い音はしっかり聞こえます。
関節は50代で半分。骨密度は30代〜40代がピークで骨がもろくなっていきます。
脳の重量は20歳から30歳の間をピークに低下していきます。丸暗記力は10歳以下で終わり、意味のある文章の記憶力は30代がピークですが、深く洞察する思考力は60代から70代まで上昇していきます。
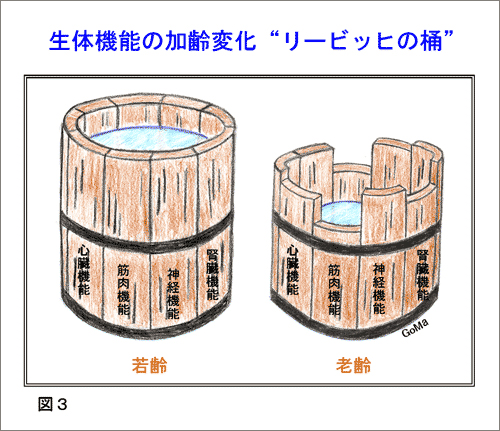
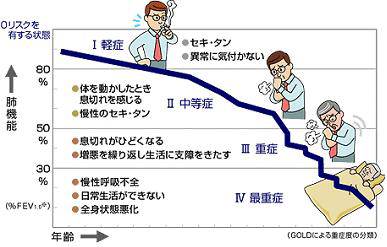
加齢現象の中で何が一番落ちていくかというと、脳や心臓の機能は70パーセントくらいで比較的下がり方が遅いですが、肺と腎臓は年齢とともに40パーセントくらいまで大きく下がってしまいます。
『リービッヒの桶』の図がありますが、桶に水をはると一番短い板のレベルまでしか水は溜まらないのと同じように、肺機能というのは一番下の部分に位置されます。肝臓は半分切っても、一カ月経つと元のサイズ・機能に戻りますが、肺の細胞はいったん壊れると再生しないのです。肺には空気中の雑菌や汚染物質が直接入ってくるため、非常に壊れやすいです。
筋肉や臓器(酸素消費と酸素生産する肺)の働きのバランスが悪くなるのが、息苦しさの原因です。何らかの形で板の高さを高くし、水を上まであげることが大事だと思います。
歌を歌うということは肺活量・肺機能を上げることになり、合唱は自分の声を聞いて聴力を上げ、ほかの人の音程に合わせるために脳を刺激するという意味で、非常にすばらしいことだと思います。
肺の構造を知ろう
心臓を中心に右と左に肺があり、胸式呼吸(肋骨を持ち上げることによって胸が広がり空気が入る)と腹式呼吸(筋肉を緩めると息が出てくる)があります。
気管支と肺胞は23回枝分かれし、ひとつひとつが肺胞と呼ばれます。酸素は肺胞から毛細血管に入り、毛細血管は全体から回ってきた二酸化炭素を肺胞の外に出していきます。呼吸は一生していくもので、ここではエネルギーをまったく使っておらず、濃度の高いものから低いものへの拡散現象だけが行われています。
肺の働きを知ろう
肺の検査には肺機能検査(肺活量検査と動脈血液検査)、内視鏡検査、胸腔鏡(胸に穴を開ける)検査があります。肺の病気にかかると、まずレントゲン写真を撮ります。あとはCTとMRIとPETという画像の検査がありますが、これらは同じ形の機械なので区別がつきにくいです。
・CT(Computed Tomography) コンピューター断層撮影
360度の方向にX線が出て、まわりながら写真を撮ります。肋骨骨折などはレントゲンよりもはっきりと見えます。最近は血管や骨だけを抽出して出すことができます。
・MRI(Magnetic Resonance Imaging) 磁器共鳴画像
体内の水素原子に強力な磁場をかけて揺さぶり、原子の状態を画像にする断層撮影です。CTよりもさらに細かく、椎間板ヘルニアやひざの関節の断面もすぐにわかります。
・PET (Positron Emission Tomography) 陽電子放射断層撮影
がん細胞はブドウ糖を栄養にして広がっていきます。ブドウ糖の吸収力度によって調べていくのがPETという癌の検査です。
肺気腫(COPD)と喫煙
Smoking Index(SI)については、1日20本20年間たばこを吸った人の場合(数値は400以上)、要注意です。以前吸っていた人でも今後定期的に検査をすることをお勧めします。たばこ1本でだいたい12分寿命が縮むといわれています。COPDはたばこ、ぜんそくによるもの、器官が狭くなる現象においてはまったく同じで、慢性気管支炎です。
健康な肺はスポンジのように細かい穴が開いてガス交換がうまくいっていますが、へちまのように、内部がすかすかになってしまうのがCOPDです。肺はフィルターと同じで、たばこのタールがついてしまうと肺癌の発生になってしまいます。
2011年の調べによると、喫煙者の数は日本は23.9パーセントでまだまだ多く、カナダは少ないです。1日20本吸う人の妻は、非喫煙者の妻より1.5倍の割合で肺癌で亡くなる可能性があります。
たばこのほかにも放射線、アスベスト、ダイオキシンなど、いろいろな環境破壊物質があります。原発事故による放射能は100ミリシーベルトで10万人あたり500人くらい死亡しますが、喫煙では10万人あたり1〜2万人死亡します。被爆の話ばかり取り上げられますが、たばこのほうがはるかに大きな社会問題ではないかと思います。
肺気腫といわれたらどうしたらいいか
壊れた肺は元に戻らないので、残った肺を大事にすることが治療の大原則です。1番めは進行を遅らせる、たばこをやめる、咳や痰をやわらかくする薬をもらったり、吸入薬で器官を広げる、酸素を吸うなどです。2番めは定期的に胸部のCTを撮ること。3番めは咳や痰、熱が出ても風邪だと思わず、そのままにしないことです。4番めは肺機能検査を何年かに1回し、自分の肺の機能はどれくらいか知っておくこと。
そして気軽に相談できる医者がいることも大切です。
栗原正利(くりはら・まさとし):公益財団法人日産厚生会医学研究所所長、玉川病院気胸研究センター長。1979年、千葉大学医学部卒業、1987年、医学博士。1999年、ヨーロッパ内視鏡外科学会(European Association for Endoscopic Surgery)において学会賞受賞。2010年、日本エンドメトリオーシス学会において学会賞受賞。2012年、日本胸部外科学会において会長賞受賞。
(取材 ルイーズ阿久沢)

栗原正利 医学博士

参加者と冒頭で合唱したカトレアコーラスの皆さんが熱心に講義に聞き入った